Geplaatst door W.F. Wonnink - de Jonge, echo-arts ETZ Tilburg
Beoordelen van valvulaire aortastenose
Echografische beoordeling van aortaklepstenose gaat meestal goed. Maar al lijkt het eenvoudig, dat is het lang niet altijd! Er zitten dan ook regelmatig discrepanties in verslagen. Op welke zaken moet je letten, wat zijn de meest voorkomende uitdagingen en hoe ga je om met tegenstrijdige bevindingen?
Dit artikel beschrijft aandachtspunten voor het beoordelen van de ernst van een valvulaire aortastenose (AS). Dit is geen wetenschappelijk artikel maar een opsomming van mijn ervaringen. Enerzijds als uitvoerend echolaborant, anderzijds als supervisor van de echo-onderzoeken en -verslagen die gemaakt worden op de afdeling cardiologie in het ETZ te Tilburg. Daarnaast maak ik deel uit van het “kleppenteam”, waarbij we met het cardiochirurgisch/interventie-team wekelijks de patiënten bespreken die we willen aanbieden voor interventie. Daarbij is o.a. uitgebreid aandacht voor de beoordeling van het gemaakte echocardiogram.
Ik richt me met dit artikel specifiek op valvulaire AS en dus niet op de dynamische gradiënt met “dagger shape“. In het laatste geval is het heel belangrijk wat er subvalvulair gebeurt. Dit heeft invloed op de snelheid die we meten over de klep en bepaalt daarmee de interpretatie van onze metingen. Daarbij kan ook het slagvolume (SV) verkeerd worden beoordeeld.
Supravalvulaire AS is heel zeldzaam en zal hier niet worden besproken. Ook strain-opnamen, welke een steeds grotere rol gaan spelen bij de beoordeling van AS worden in dit artikel buiten beschouwing gelaten.
In het tweede deel van dit artikel (volgt) zal aandacht worden besteed aan low-flow low-gradiënt AS en paradoxale low-flow AS.
Referenties zijn o.a. de aanbevelingen van de EACVI en ASE (“Recommendations on the Echocardiographic Assessment of Aortic Valve Stenosis: a Focused Update from the European Association of Cardiovascular Imaging and the American Society of Echocardiography.” J Am Soc Echocardiograph 2017, 30:372-92.“).
Deel 1
- Aandachtspunten voor het beoordelen van echocardiografische parameters voor valvulaire AS met tips en tricks
- Discrepanties in metingen
- Verslaglegging en conclusie
Deel 2
- Low-flow low-gradiënt AS /low dose dobutamine stress onderzoek
- Welke extra berekeningen kun je doen bij een paradoxale low-flow low-gradiënt AS
Beoordelen van de ernst van de valvulaire AS
Aortastenose (AS) is de meest voorkomende primaire hartziekte. Met behulp van echocardiografie wordt de diagnose AS gesteld en de progressie van de AS bepaald. In 2009 hebben de EACVI en ASE aanbevelingen gepubliceerd omtrent echocardiografische evaluatie van AS. Deze zijn inmiddels opgevolgd door veel nieuwe studies welke nieuwe inzichten gaven, bijvoorbeeld m.b.t. het beoordelen van de moeilijke subgroep “low-flow AS”.
Het beoordelen van de ernst van een AS vergt een geïntegreerde aanpak, waarbij Echo-Doppler en Echo-2D data worden gecombineerd met de klinische presentatie. We ondersteunen met ons echo de cardioloog die de patiënt, met of zonder klachten, behandelt. Uiteindelijk bepalen de symptomen van de patiënt zoals dyspnoe d’effort of verminderde inspanningstolerantie en eventuele comorbiditeit veelal of er wel of niet al ingegrepen moet/kan worden bij significante AS.
Metingen
Bij het beoordelen van de ernst van de valvulaire AS maken we altijd een standaard echocardiogram volgens SOP-criteria. Het tracen van het AoV- en LVOT-dopplersignaal en het meten van de LVOT-diameter geeft de volgende waarden welke ook in het verslag dienen te worden vermeld:
- De maximale snelheid over de aortaklep
- De mean transvalvulaire drukgradient (MnG)
- Aortic Valve Area (AVA = (CSA-LVOT x VTI-LVOT)/VTI-AV)
- Slagvolume (SV = VTI-LVOT x AVA)
- Dimensieloze index (DI)
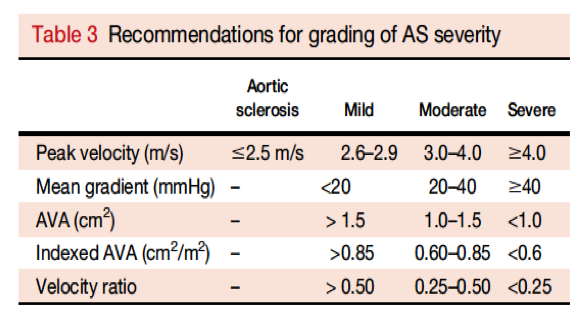
Slechts 3 metingen, maar ze moeten heel nauwkeurig worden uitgevoerd. We moeten daar echt goed de tijd voor nemen. De normaalwaarden worden weergegeven in onderstaande figuur. Het is daarbij goed te beseffen dat echo-metingen door verschillende factoren worden beïnvloed. Voorbeelden hiervan zijn de conditie van de patiënt, een lage of hoge cardiac output, onregelmatige ritmes of tachycardiën, de jetrichting, het echografisch venster en de hoek waaronder wordt gemeten.
Dopplermetingen
De hoek waaronder je de LVOT- en aortasnelheid meet is heel erg belangrijk voor de waargenomen maximale snelheid. Probeer echt zo goed mogelijk in de flow te komen en hoeken te vermijden, pas daarbij geen hoekcorrectie toe. Je mag nu “foreshortenen” in 5 en/of 3-kameropname om goed in de flowrichting over de aortaklep te meten. De hoogst gemeten snelheid binnen 1 onderzoek is bij een regulair ritme de beste meting, je zit dan immers het beste in de flow. Deze moet, ter verificatie, wel ca. 3 opeenvolgende slagen zo hoog zijn.
NB: er dient niet na een extrasystole te worden gemeten. Dit geldt zowel voor de LVOT-snelheid als de maximale snelheid over de aortaklep. Daarnaast is het van belang om bij atriumfibrilleren (AF) 5 opeenvolgende slagen te middelen. Meet bij AF dus niet alleen de hoogste gradiënten.
De plaatsing van het volume sample in de LVOT is erg bepalend voor de meetresultaten. Dit is dan ook een belangrijk punt van aandacht. Plaats je het sample volume gewoon op het oog, ongeveer een cm voor de klep, dan kun je te ver van de juiste plek afzitten (en dus niet op net punt waar de LVOT-diameter is gemeten in de lange-as vlak voor de klep). Beweeg met PW-sample volume altijd langzaam naar de klep toe en meet bij een mooi signaal, net voordat “aliasing” plaatsvindt en op de plaats waar je ook de LVOT-diameter hebt gemeten. Gemiddeld staat het PW-sample 3-5 mm voor de klep. Alleen als dan geen mooi laminair signaal verkregen kan worden kun je de sample een paar millimeter naar apicaal schuiven tot dit wel het geval is.
Je mag bij een max. velocity > 1.5 m/sec in de LVOT overigens niet de vereenvoudigde Bernoulli formule gebruiken voor de berekening. Je moet dan corrigeren voor de hoge snelheid vóór de klep. De max PG zal lager worden na de correctie. (Formule: Delta Pmax = 4 (Vmax kwadraat – Vproximaal kwadraat.)
Pressure recovery is met name belangrijk bij congenitale AS, bi-leaflet mechanische kunstkleppen en kleine diameters van de aorta (< 30 mm). Pressure recovery wordt hier niet verder behandeld.
Pencil probe
De pencil probe geeft een hogere signal-to-noise ratio, is beter te kantelen bij een kleiner probe oppervlak en heeft daardoor de voorkeur. Het kan echter lastig zijn om zonder 2D-beeld de beste locatie voor deze meting te vinden. Voor de 2R meting (rechtsparasternaal) gebruik ik zelf dan ook eerst altijd even een gewone 5 MHz transducer (met het merkteken naar de klep toe). Nadat de patiënt op zijn rechterzij is gedraaid kun je met behulp van colordoppler precies zien waar de turbulente flow die je wilt meten zich bevindt alsmede de hoek waaronder deze valt. Als je op die plaats overpakt naar de pencil probe is het veel makkelijker om met behulp van kleine kantelingen hier een mooi, maximaal signaal uit te halen. (De flow gaat nu naar boven en komt dus naar je toe.)
Er wordt geadviseerd om deze meting te doen als je apicaal >3 m/sec meet. Daaronder kun je vaak volstaan met de 3 en/of 5 kameropname. Ook suprasternaal of zelfs subcostaal lukt het soms om de snelheid goed te meten.
Zie voor meer informatie omtrent 2R metingen het artikel “het rechtsparasternale venster” op HartfunctiePlatform.nl.
LVOT-diameter
We meten de LVOT-diameter inner- inner site in een zoom opname. Idealiter wordt de LVOT midsystolisch gemeten. In de praktijk wordt deze echter vaak gemeten in het systolische frame welke de grootste diameter laat zien. De diameter zit meestal tussen de 20 en 24 mm. Vaak is het meten van de LVOT-diameter lastig, vooral als er veel kalk in de klep zit.
Meestal zullen we de diameter overnemen van voorgaande echo’s. Je dient deze meting echter te controleren. Wanneer je collega deze niet goed heeft gemeten dien je deze te veranderen en dat in je verslag aan te geven. Soms is er een TEE gedaan en kan je die LVOT-diameter overnemen. De LVOT-diameter overnemen uit een CT of 3D echo wordt beschreven, dat doen wij momenteel nog niet.
Indien de LVOT-diameter niet betrouwbaar te meten is: meet het dan niet! Dan hebben we geen AVA, maar nog wel een dimensieloze index (DI). De “dimensieloze index” ook wel genoemd “velocity ratio”(VTI ratio = VTI lvot/ VTI AV) is vaak een betrouwbaardere maat van de ernst van AS dan enkel de verhouding van de snelheden. Een DI van 1 is normaal, een DI < 0,25 pleit voor een ernstige AS.
Aorta
Meet onderstaande aorta-dimensies “leading edge naar leading edge”:
- sinus valsalva
- sinutubulaire overgang
- aorta ascendens
- de diameter in de boog via het suprasternale venster (indien mogelijk)
Beoordeel daarnaast de aorta descendens met doppler op eventuele aanwezigheid van een coarctatio aortae.
Discrepanties
In de onderstaande tabel zijn de waarden met elkaar in overeenstemming. We zitten op de grens van matig naar net ernstige AS.
| Metingen en berekeningen | Waarden |
| Maximale AoV velocity: | 4 m/s |
| MnG | 40 mmHg |
| DI | 0.25 |
| AVA | 1 cm2 |
Indien de maximale snelheid en MnG met elkaar in overeenstemming zijn, maar de AVA past daar niet bij, controleer dan:
- of de diameter van de LVOT wel goed is gemeten.
- of het PW-sample wel goed in de LVOT staat: niet te ver van de klep en echt in de flow.
Indien er in het bovenstaande geval bijvoorbeeld een AVA van 0,6 cm2 (<< 1 cm2) wordt berekend dan is er discrepantie. Dikwijls is de LVOT-diameter dan te krap gemeten. (Omgekeerd komt overigens ook voor.)
Ook indien de LVOT-snelheid te ver van de klep wordt gemeten en er daardoor een foutief laag slagvolume wordt berekend (< 35 cc/m2 bij een goede systolische kamerfunctie) wordt de AVA onderschat. Er ontstaat daarbij een discrepantie in de gemeten maximale snelheid en gemiddelde gradiënt enerzijds en AVA en DI anderzijds. Ook wordt het sample volume soms niet midden in de flow maar te veel naar het septum of te veel naar het mitralisklepblad gezet.
Discrepanties moet je echt proberen te voorkomen. Kijk dus altijd of het berekende SV overeenkomt met de systolische LVF. Want als je in je verslag noemt dat een LV goed contraheert is het vreemd als je berekende SV (uit de LVOT TVI trace met LVOT-diameter) << 35 cc/m2. In dat geval moet je extra alert zijn of het sample volume wel goed geplaatst is (of dat er subvalvulair iets aan de hand is). Kom je er niet uit, vermeld dat dan in je verslag: “discrepantie in de metingen, eci”.
Mijn ervaring is dat er zelden te dicht op een klep wordt gemeten, maar wel vaak te ver er vandaan om maar op een LVOT-snelheid van 1 m/sec te komen (wat gemiddeld normaal is). Is er bijvoorbeeld sprake van een sigmoïd septum of flinke LVH, dan kan de snelheid echt wel 1,5 m/sec of hoger zijn. En dat beïnvloedt de interpretatie van de metingen.
In enkele gevallen is het overigens wel zo dat het SV veel kleiner is dan je zou vermoeden als je naar de pompfunctie kijkt. Dot wordt beschreven bij de paradoxale low-flow low-gradiënt aortaklepstenose en wordt besproken in deel 2 van dit artikel. Het SV kan ook soms worden overschat als de patiënt een fors gedilateerde LVOT heeft. Dit komt echter niet veel voor.
Het indexeren van de AVA is alleen in bepaalde gevallen nuttig. Bijvoorbeeld bij kinderen en kleine adolescenten (welke echt een klein klepoppervlak kunnen hebben) en hele grote mensen. Bij hele zware mensen heeft het echter vaak geen zin. Veel massa heeft namelijk geen invloed op de grootte van het klepoppervlak, dat vergroot niet mee. Door het hoge BMI en daarmee de grotere BSA corrigeer je in feite te veel indien je de waarden indexeert.
Verslaglegging en conclusie
Maak een volledig verslag. Alles moet daarbij logisch bij elkaar staan. Probeer te voorkomen dat de superviserend cardioloog moet zoeken naar de voor dit specifieke onderzoek relevante metingen. De cardioloog wil daarbij graag weten of het een matige of reeds ernstige AS betreft. Schrijft dus liever niet “matig/ernstig” als conclusie als metingen elkaar tegenspreken.
Om het onderzoek goed te kunnen interpreteren en vergelijken met een eerder of volgend echo-onderzoek dienen de volgende zaken onderdeel te zijn van het verslag:
– Het hartritme tijdens het onderzoek
– De hartfrequentie tijdens de metingen
– De bloeddruk indien mogelijk
– De anatomie van de aortaklep (bicuspide of tricuspide)
– Een inschatting van de mate van calcificatie.
Dit kan lastig zijn en is bijvoorbeeld erg afhankelijk van de gainsetting en second harmonics. De mate van calcificatie heeft echter voorspellende waarde over het ontstaan van hartfalen en daarmee de timing van eventuele aortaklepvervanging en overlijden. Soms zal de cardioloog een CT calciumscore laten verrichten, vooral als ernst van de AS met echo alleen niet goed kan worden ingeschat
– De maximale snelheid en MnG
Met doppler worden snelheden gemeten, geen drukken. Het heeft geen toegevoegde waarde om PG te vermelden. Schrijf daarom enkel de maximale snelheid op zoals geadviseerd in de bovengenoemde recommendations.
– Vermeld waar de hoogste gradiënt is gemeten
Het komt vaak voor dat bijvoorbeeld 2R een veel hogere snelheid wordt gemeten dan apicaal. Als je dat niet vermeldt kan je collega de volgende keer een veel lagere snelheid meten indien deze bijvoorbeeld alleen apicaal meet en 2R verzuimd of ten onrechte denkt de maximale snelheid te hebben gevonden. Dit komt in de praktijk regelmatig voor. Andersom kan ook: dan kan het lijken of er snelle progressie is van de AS terwijl er alleen maar bij het tweede echo op een andere, betere plaats is gemeten en het vorige onderzoek de maximale snelheid is onderschat.
– De mate van progressie van een AS
Normaal zal de maximaal gemeten snelheid gemiddeld ca 0.3 m/sec toenemen per jaar. Men zal het echo bij geringe AS meestal herhalen na 3 jaar, bij matige of ernstige AS na 1 jaar. Indien de toename van de snelheid bij een individu veel sneller gaat dan 0,3 m/s per jaar dan moet het echo wellicht eerder worden herhaald.
– Vermeld wanneer er een lagere maximale snelheid/gradiënt wordt gemeten
Men kan bijvoorbeeld een lagere snelheid meten t.g.v. een meetfout (ander venster/andere hoek), achteruitgang van de kamerfunctie, andere frequentie, indien de patiënt vorige keer anemie had waardoor het slagvolume is veranderd, etc. etc. Kijk dus altijd terug naar wat er bij het vorig echo is gemeten.
– De systolische LVF, inclusief EF en SV
Deze zijn bepalend zijn voor de gemeten snelheden (zie ook low-flow AS).
– De schatting van vullingsdrukken (E/e’) en rechtsdrukken
Deze zijn belangrijk voor de prognose en medebepalend voor de eventuele ingreep die moet gaan plaatsvinden.
– De LV-wanddikte
Deze kan ook behulpzaam zijn bij het beoordelen van de ernst van de stenose (of kan wijzen op bijvoorbeeld bijkomende amyloïdose).
– Indien er tevens aortaklepinsufficiëntie (AI) is
Een belangrijke AI heeft invloed op de metingen.
– Vermeld of er mitralis-/tricuspidalisklepinsufficiëntie is
Dubbelkleplijden is belangrijk, door bijvoorbeeld een ernstige MI of MS kan men de ernst van een AS onderschatten. Het is tevens belangrijk voor de keuze van een eventuele interventie. Kan er worden voldaan met bijvoorbeeld een TAVI-procedure van alleen de AoV, of moeten er meerdere kleppen worden aangepakt om de klachten van de patiënt te verminderen? (De cardioloog zal vaak ook een CAG verrichten om een angineuze component uit te sluiten.)
– De diameter van de aorta ascendens
Dit is met name van belang bij en bicuspide aortaklep. De Ao asc. kan het best kan worden gemeten middels een extra opname van de aorta ascendens (vaak omhoog en wat meer lateraal t.o.v. PSLAX).
Opmerkingen en/of aanvullingen? Laat het weten!
Deel 2 van dit artikel vindt u hier